DAKRIOADENİT: Dakrioadenit, gözyaşı bezinin iltihaplanması olayıdır. Ender görülür ve sıklıkla tek taraflıdır. Çocuklarda kızamık, kabakulak, grip gibi hastalıkların bir komplikasyonu olarak ortaya çıkar. Erişkinlerdeyse gonore ile birlikte görülebüir. Üst gözkapağının dış yanında, kızarık bir şişlik biçiminde kendisini belli eder. Sıcak pansumanla tedavi edilebilir. Bastırıldığında gözyaşı bezinden cerahat geliyorsa, cerrahi girişim gerekir. Antibiyotik tedavisi de uygulanmalıdır.
25.28. KURU GÖZ SENDROMU (KONJUNKTÎVÎ- TİS SÎKKA): Kornea ve konjunktivayı örten gözyaşı, dıştan içe doğru üç kattan oluşmaktadır. En dışta 1) Lipid katı bulunmaktadır. Bu tabaka Meiomiuş bezlerinin salgısından oluşur ve gözyaşının hızla buharlaşmasına engel olur. 2) Ortadaki sıvı katı, esas ve yardımcı gözyaşı bezlerinin salgıları tarafından oluşturulmaktadır. Bu tabakada tuz ve proteinler bulunur. 3) En içteki tabaka ise müsin tabakasıdır. Gözyaşı tabakasını oluşturan maddelerden herhangi birinin eksikliği, gözyaşı tabakasının dengesini bozar. Bu durumda gözyaşı tabakası parçalanmakta ve kornea ile konjunktivada kuru yüzeyler ortaya çıkmaktadır. Göz kuruluğuna neden olan etkenleri şöyle özetleyebiliriz: 1) bjögren sendromu 2) Trahom 3) Kabakulak 4) Yaşlılık 5) Gözyaşı bezinin cerrahi olarak çıkartılmış olması 6) Doğumsal olan gözyaşı eksikliği 7) A vitamini azlığı- Lagoftalmia keratitis 9) Kimyasal yanıklar. Göz kuruluğunda hastaların yakınması gözlerine toz ya da kum kaçmış gibi hissetmeleridir.
Kaşıntı, yanma hissi, kızarıklık, ağrı, gözkapakla- rım haraket ettirmekte güçlük diğer belirtilerdir. Göz kuruluğunun erken devrelerinde görme bir ölçüde azalır. Daha sonraları korneanın damar- lanması ve nedbeleşmesi sonucu görme ciddi bir biçimde bozulur. Sözü edilen bu komplikasyonlar erken tedaviyle önlenebilmektedir. Hastalığın tedavisi etkene yönelik olmakla birlikte, bazı * geçici önlemler de alınabilir. Gözyaşmdaki sıvı yetersizliği, yapay gözyaşlarıy- la karşılanabilir. Müsin yetmezliği hastanın kendi serumu ya da bazı ilaçlarla giderilebilir.
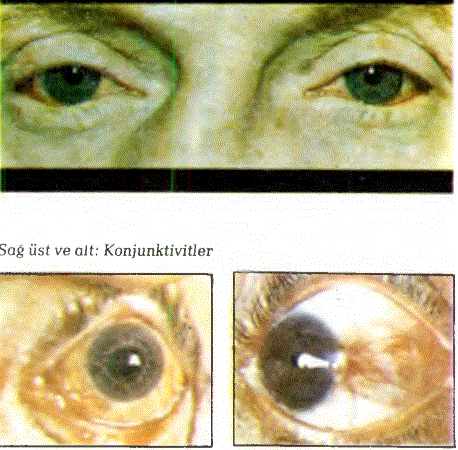
25.29. KONJUNKTİVİTLER: Konjunktivanm iltihaplanması olayına “Konjunktivit” denilmektedir. Konjunktivalar birçok yabancı maddeye ve mikroorganizmaya karşı açıktırlar. İdrar ve üreme yolları içi hastalandırıcı etkiye sahip olan birçok mikroorganizma, konjunktiva için de hastalandırıcı etkiye sahiptir. Buna karşılık burun boşluklarında hastalandırıcı etkiye sahip olan mikroorganizmalar konjunktiva için aynı ölçüde hastalandırıcı değillerdir. Konjunktivitlerin genel belirti ve bulgularını şöyle özetleyebiliriz: Gözde yabancı cisim hissi, yanma, kaşıntı, kazınma hissi, göz çevresinde dolgunluk hissi, konjunktivalarda kızarıklık, göz yaşarması, gözkapağı düşüklüğü , konjunktivanm ödemle şişmesi (kemozis) ve kulak önünde lenf bezi şişmesi. Konjunktivite neden olan birçok etken vardır. Bakteriler, virüsler, mantarlar, parazitler, kimyasal maddeler, allerjik hastalıklar ve diğer bazı etkenler konjunktivitler e yol açabilmektedirler. Bu kadar geniş olan konjunktivit konusunun ancak bazı etkenlerle oluşan çeşitlerine değineceğiz.
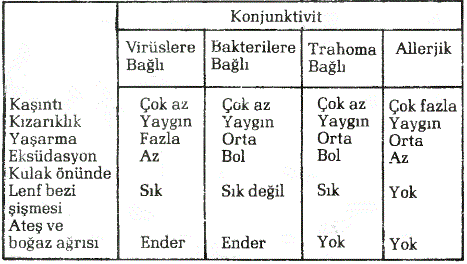
25.30. TRAHOM: Trahom, “Klamidia trahomatis”adlı mikroorganizmanın neden olduğu müzmin bir konjunktiva iltihabıdır. Dünyada bu hastalıktan etkilenmiş yaklaşık 300 milyon insan vardır. Klamidia trahomatis, göze karşı özel bir ilgi duyar. Yayılma genellikle anneden, çocuklarına doğrudan temasla olmaktadır. Hastalığın bulaştırılmasında sinek ve böcek aracılık edebilir. Hastanın havlusu, mendili, yastığı da bulaşma için aracılık edebilir. Mikrobun alınmasıyla belirtilerin ortaya çıkması arasında 5-15 günlük sessiz bir dönem vardır. Bundan sonra belirtiler ortaya çıkmaya başlar. Göz yaşarması, ışıktan rahatsız olma (fotofobi), ağrı, kemozis, gözkapaklarmın şişmesi, kızarıklık, kulak önünde küçük ve hassas lenf bezi büyümeleri gibi belirtiler olabilir. Trahomun en sık rastlanan komplikasyonu, konjunktivada nedbe dokusunun gelişmesidir. Bunun sonucu olarak “Entropium” ve “Trikiazis” olabilir. Göz kuruluğu, ptozis, dakriosistit ve nazolakrimal kanal tıkanıklığı diğer komplikasyonlardandır, Tedavi görmemiş vakalarda ise zamanla körlük olur. Günümüzde 20 milyon kişi trahom nedeniyle kördür. 3-4 hafta süreyle, ağızdan günde 1-1.5 gr, tetrasiklin ya da günde 1 gr. eritromisin klinik iyileşmeyi sağlayabilmektedir. Aynı antibiyotikler, göz merhemleri biçiminde tedaviye eklenebilir. Günlük dozlar daima dörde bölünerek tamamlanmalıdır. Tabloda sık rastlanan konjunktivit çeşitlerinin ayırıcı özellikleri verilmektedir.
25.31. İNKLÜZYON KGNJUNKÎVİTİ {YÜZME HAVUZU KONJUNKTİVİTİ}: İnklüzyon konjunktiviti- nin etkeni klamidia türü bir mikroorganizmadır. Özgün olarak kadınların rahim boynunu (serviks uteri) erkeklerinse üretr asını tutar. Erişkin kimselerde etken doğrudan cinsel ilişki sırasında göze ulaşır ya da suyu iyice klorlanmamış havuzlarda yüzenlere dolaylı bir biçimde bulaşır. Yeni doğanlardaysa, annenin rahim boynundaki salgılardan doğum sırasında bulaşma nedeniyle inklüzyon konjunktivit olabilir. Özellikle sabahlan gözlerin kızarık olması, ptozis, kaşıntı, yaşarma gibi belirtiler oluşabilir. Tedavide erişkinlere 3 hafta süreyle günde 1-1.5 gr. tetrasiklin ya da 1 gr. eritromisin ağız yoluyla verilir. Hastaların eşleri de muayene edilmelidirler, Eğer onlarda da bu mikroorganizma bulunuyorsa, tedaviye alınmaları gerekir. Çocuklarda
gelişmiş olan vakaların tedavisinde tetrasiklinli ya da eritromisinli göz damlaları ya da merhemleri kullanılmaktadır.
25.32. HERPES SİMPLEKS VİRÜS (HVS) KONJUN- TÎVİTİ: Genellikle HSV Tip l’in neden olduğu bir konjunktiva iltihabıdır. Herpes simpleks virüs (HSV] konjunktivit! genellikle tek taraflı kızarıklık, ağrı, akıntı ve hafif bir fotofobiye neden olur. Hastalık yeni doğan çocuklarda karaciğer iltihabı (hepatit), beyin iltihabı (ansefalit), korioretinit (gözün koroid ve retina tabakası iltihabı) gibi komplikasyonlara yol açabilir. Hastalık genellikle 2-3 haftada kendiliğinden iyileşir. Tedavi olarak “îdoksüridin” (IDU) kullanılabilir.
25.33. SAMAN NEZLESİ KONJUNKTİVİTİ: Saman nezlesiyle birlikte hafif konjunktivite oldukça sık rastlanır. Saman nezlesi atağı sırasında hastalar gözlerde kaşıntıdan, sulanmadan yakınırlar. Gözlerinin, adeta yumuşak bir doku içine gömülü olduğunu hissettiklerini söylerler. Sözünü ettiğimiz bu duygu konjunktivada gelişmiş olan “Kemozis” olayından kaynaklanmaktadır. Gözler ve konjunktivalar kızarıktır. Tedavinin asıl amacı, saman nezlesini yaratan allerjen etkinin ortaya çıkarılıp hastanın buna karşı duyarlığının azaltılmasıdır. Ancak ataklar sırasında hastanın gözüne 1/1000 solüsyon halinde “Epinefrin” damlatılması, 30 dakika içinde hastanın yakınmalarını giderir. Göze yapılacak soğuk kompresler ve ağız yoluyla verilecek antihistaminik ilaçlar da hastanın yakınmalarının giderilmesinde yarar sağlarlar.
25.34. VERNAL KONJUNKTİVİT: Vernal konjunktivit, “Ilık hava konjunktiviti” ya da “Mevsime bağlı konjunktivit” adıyla bilinmektedir, Daha çok ılıman ve sıcak ülkelerde görülen bu konjunktivit çeşidinin nedeni, henüz ortaya çıkarılamamıştır. Hastalık çoğunlukla ilkbahar ve yaz aylarında ortaya çıkar. Soğuk iklimlerde ise hiç gözükmez. Vernal konjunktivit genellikle ergenlik döneminden önce başlamakta ve 10-15 yıl aralıklarla sürmektedir. Hastaların kendilerinde ya da yakın akrabalarında başka tür allerjik hastalıklara rastlanabilir. Hastalar gözlerdeki şiddetli kaşıntıdan, göz kapaklarındaki ince bir sızıntıdan yakınırlar. Konjunktivaiara bakıldığında, sütlü görünümde oldukları görülür. Vernal konjunktivit zamanla kendiliğinden iyileşen bir hastalıktır. Epinefrinli göz damlaları, gözlere soğuk kompresler* yararlıdır. Hastanın serin bir odada uyuması ve çalışması gerekir. “Kromolin sodyum” adlı bir ilaç hastalığın tedavisinde kullanılır.
25.35. SJÖGREN SENDROMUNDAKİ KERATO- KONJUNKTİVİS SİKKA: Bilindiği gibi Sjögren sendromunda başlıca üç bozukluk vardır. Bunlar; 1) Bağdokusu işlev bozukluğundan kaynaklanan eklem iltihapları 2) Ağız kuruluğu ve 3) Kerato- konjunktivitis sikkadır. Keratokonjunktivitis sikkada hasta gözyaşı üretememektedir. Buna bağlı olarak göz kuruluğu oluşur. Bu durumdaki bir hasta gözlerine kum kaçmış gibi hissettiğini söyler. Konjunktivalar kızarıktır. Tedavi olarak yapay gözyaşları kullanılmaktadır (Sjöğren sendromu ansiklopedinin “İskelet sistemi” adlı bölümünde ayrıntılı bir biçimde ele alınmıştır).
25.36. KİMYASAL MADDELERE BAĞLI KON- JUNKTTVÎrLER: Asitler, alkaliler, çeşitli sabun ve şampuanlar, saç spreyleri, deodorantlar, bazı makyaj malzemeleri, gübreler, duman, bazı kimyasal maddelerin buharları, asitli maddelerin buharları ve gözle kapağı arasında kaçmış olan yabancı maddeler konjunktivit gelişmesine neden olurlar. Göze gelen yakıcı maddeler, ağrı, kızarıklık, ışıktan rahatsız olma (fotofobi) ve gözkapağı spazmı gibi belirtilere neden olurlar. Göze gelen kimyasal madde alkali özellikteyse, gözkapağı konjunktivasıyla göz küresini örten konjunktiva- mn birbirine yapışmalarına neden olur. Bu yapışma olayına “Simblefaron” denümektedir. Yukarıda değindiğimiz maddelerden herhangi biri hastanın gözünü etkilemişse, konjunktivayla gözün derhaİ temiz bir suyla ya da serumla yıkanması gerekir, gözkapağıyla göz arasında herhangi bir yabancı cisim varsa bunun da çıkartılması gerekir. Daha sonra her 20 dakikada bir olmak üzere göze soğuk kompres uygulanmalıdır. Hasta ağrıdan yakmıyorsa, gerektiği kadar ağrı kesici ilaç verilebüir, Günde iki kez % Tlik atropin verilebüir.
25.37. KORNEA ÜLSERLERİ: Dünyada görülen körlüklerin en sık rastlanan nedenlerinin başında, korneada oluşan ülserlerin neden olduğu kornea delinmeleri ve nedbeleşmeleri gelir. Streptokokus pnömonia adlı bakteri, kornea ülserlerinin en sık rastlanan etkinidir. Ülserler çoğunlukla korneanın herhangi bir nedenle zedelenmesi olayını izler. Gözyaşı kesesinde müzmin bir pnömokok infeksiyonu taşıyan hastalarda ve kömür madeni işçüerinde streptokokus pnömoniaya bağh kornea ülserlerine daha sık rastlanmaktadır. Korneadaki ülser kendisini yuvarlak, gri renkli tipik bir ülser biçiminde gösterir. Uzamış vakalarda kan damarları korneanın ortalarına doğru üerleyebilirler. Bu olaya “Pannus” denilmektedir. Gözün ön kamarasında sıklıkla cerahat bulunur. Bu olaya “Hipopion” denir. Pnömokoklara bağlı kornea ülserleri çeşitli sülfonamidli ve aniibiyotikli göz ilaçlarıyla tedavi edilebüir. Fakat kural olarak bütün kornea ülserlerinin, kesin olarak bir göz doktoru tarafından tedaviye ahnması gerekmektedir. Kornea ülserlerinin sık rastlanan bir diğer etkeni de “Herpes simpleks virüsü”dür (HSV). Hastalık genellikle tek taraflı olarak ortaya çıkar. Fotofobi, görme bulanıklığı ve tahriş hissi gibi belirtiler gelişebilir. Korneanın HSV’ye bağh ülseri genellikle kendi kendini sınırlar. Eğer hasta
Kortizollü ilaçlar kullanmıyorsa, kornea ülseri çok az bir nedbe dokusuyla iyileşir .Tedavide, virüsü içeren kornea bölgesi cerrahi olarak çıkartılmaktadır. Akut vakalarda “îdoksüridin” (IDU) adh ilaçtan da yararlanılmaktadır. Hastalara kesinlikle kortizollü ilaçlar verümemelidir.
25.38. FLİKTENLİ KERATOKON JUNKTİ VİT:Kera- tokonjunktivit, kornea ve konjunktivanm birlikte iltihaplanmasıdır. Flikten ise küçük bir kabarıklıktır. Fliktenli keratokonjunktivit, tüberküloz basili, kandida albikans, stafilokok gibi mikroorganizmaların protenilerine karşı gelişen gecikmiş bir reaksiyonun neden olduğu bir olaydır. Flikten hem konjunktivada hem de korneada bulunur. Konjunktivadaki flikten nedbe izi bırakmadan iyileşir ve yalnız göz yaşarmasına neden olur. Buna karşılık korneadaki flikten gri renkli bir ülsere dönüşür. Bu, daha sonra nedbeleşerek iz bırakır. Korneadaki flikten fotofobiye neden olabilir. Tedavide kortizollü ve antibiyotikli damla ve merhemler kullanılmaktadır. Fliktenli keratokonjunktivit ler sıklıkla tüberküloz proteinlerine bağlıdır. Eğer hasta o sırada aktif olarak tüberküloz infeksiyonu taşımıyorsa, kortizollü ilaçlarla tedavi sağlanabilir. Eğer hasta o sırada aktif olarak tüberküloz infeksiyonu geçirmekteyse, kortizollü ilaçlar tüberkülozun daha da ağırlaşmasına ve yayılmasına yol açarlar.
25.39. KSEROFTALMİ-KERATOMALASİA- KSEROTİK KERATİT-A VİTAMİNİ EKSİKLİĞİNE BAĞLI KORNEA ÜLSERİ: Çeşitli nedenlere bağh olarak vücutta A vitamini yetmezliği olduğunda ortaya çıkan bozukluklardan biri de kornea ülserleridir. Bu ülserler genellikle korneanın merkezine yerleşmiş olduklarından erkenden görme bulanıklığına neden olmaktadırlar. Korneadaki ülser çift taraflıdır. Ülser renkli olup çevresi soluktur. Kornea zamanla yumuşar, bu yumuşamaya “Keratomalasia” denümektedir. Bir süre sonra kornea delinebilir. Gözyaşı bezleri de etkilenirler. Bunun sonucu olarak gözyaşı gelmez. Göz küresini örten konjunktiva bölgesinde köpüğe benzeyen “Bitot” lekeleri denilen ve keratin- leşmiş epitel hücreleri içeren bir leke oluşur. Hastalarda gece körlüğü de olabilir. Tedavide iki amaç vardır: Gözde ikincil infeksiyonları önlemek amacıyla sülfonamidli ya da antibiyotikli göz ilaçlarının kullanılması ve A vitamini eksikliğinin giderilmesi. Bunun için hastaya dışarıdan A vitamini verilirken, yetmezliği yaratan asü nedenin de teşhis ve tedavi edilmesi gerekmektedir (A vitaminiyle ilgili geniş bilgileri ansiklopedinin “Beslenme” bölümünde bulabilirsiniz).
25.40. LAGOFTALMİ KERATİTİ: Korneanın göz- kapaklarmca örtülemediği ve gözyaşı ile yeterince ıslatılamadığı durumlarda “Lagoftalmi kerati- ti” oluşur. Fasial sinir felci, ektropium, egzof- talmi, gözkapağının herhangi bir nedenle kaybedilmesi, hipertiroidizm ve. diğer nedenlere bağh olarak lagoftalmi keratiti gelişebilir. Hastanın
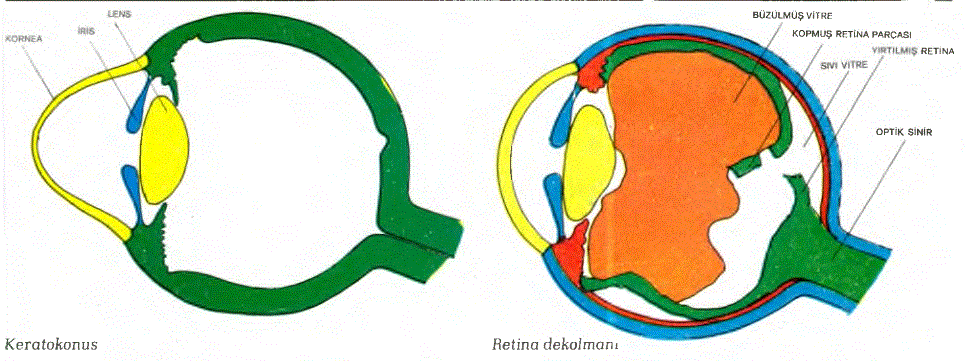
25.41. KERATOKONUS: Keratokonus ender görülen kalıtsal bir hastalıktır. Çift taraflı olarak korneanın öne doğru olan dış bükeyliği artmış, adeta tepesi küt bir koni biçimini almıştır. Bazen hastalık tek taraflı olmaktadır. Keratokonus sıklıkla 10-20 yaş arasında başlayıp, ilerleyici bir seyir gösterir. Ancak hastahk herhangi bir yaşta ilerleyici seyrini durdurabilir. Kornea normal eğimini kaybettiğinden, göze gelen ışık ışınları korneadan geçerken kusurlu olarak kırılırlar. Bunun sonucu olarak da hastalar bulanık görmeden yakınırlar. Koni biçimini alan korneanın tepesi incelmiştir. Çok incelmiş olan bir noktadan kornea delinebilir. Hastaya takılacak kontakt lensle, başlangıç devrelerindeki görme bozuklukları düzeltilebilir. İlerlemiş vakalarda bu da yetersiz kalır. Bu durumda kornea ileri derecede incelmeden, hastalara kornea nakli yapıldığında % 80-90 vakada okumak için yeterli bir görme sağlanabilir.
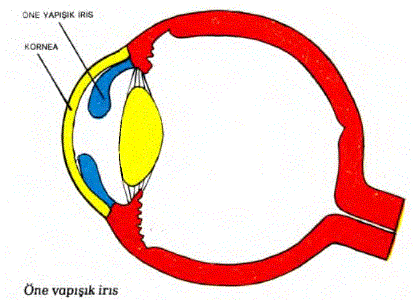
25.42. UVEİTİS: Uveanın iltihabına “Uveitis” denilmektedir. Bilindiği gibi, uvea (tünika vaskü- loza) “İris”, “Silier cisim” ve “Koroid” olmak üzere önden arkaya doğru, üç bölümden kurulmuştur. Uveanm ön yapılarını oluşturan “İris” ve “Silier cisimdi tutan uvea ütihaplarına “Ön uveitis” denilmektedir. Yalnız irisin iltihabına “İritis”, hem irisin hem de silier cismin bir arada olan iltihabına “İridosiklitis” denilmektedir. Uveanm arka bölümünü oluşturan “Koroid” in iltihabına da “Koroiditis” denümektedir. Koroidit genellikle retina ütihabıyla birlikte bulunduğundan, bu duruma “Korioretinitis” denilmektedir. Patolojik yönden, uveitisler iki ana gruba ayrılırlar. Bunlar 1) Granülomatöz uveitler ve 2) Non-granülomatöz uveitlerdir. Granülomatöz uve itişte, hastalığı yaratan.belli bir mikroorga
nizma teşhis edilebilir. Örneğin “Mikobakterium tübörküloza” ya da “Toksoplazma gondi” gibi. Granülomatöz uveitis uveamn ön veya arka bölümlerinden herhangi birini tutabilmekle birlikte, uveanm arka bölümlerini daha sık etkiler. Non-granülomatöz uveitis vakalarındaysa hastalığı yaratan herhangi bir mikroorganizmaya rast- lanmamaktadır. Diğer yandan bu tip uveitis vakaları kortizollü ilaçlarla yapılan tedavüere iyi yanıt verirler. Bu iki özellik göz önüne alındığında non- granülomatöz uveitis vakalarının daha çok bozulmuş bir duyarlık mekanizmasından kaynaklandığı düşünülmektedir. Non-granüloma- töz uveitisler çoğunlukla uveanm ön yapılarını tutarlar. Granülomatöz uveitis genellikle sinsice başlar. Etkilenmiş göz kızarıktır. Görme yavaş yavaş azalır. Gözbebeği sıklıkla daralır ve irisin, lense yapışmasıyla birlikte gözbebeğinin düzgün yuvarlaklığı kaybolur. Ağrı ve fotofobi azdır. Korneanın arka yüzüne ve iris üzerine çökmüş gri renkli bazı maddelere rastlanır. Ön kamarada hücre birikimi ve çöküntüsü görülür. Non-granülomatöz uveitis vakaları daima ani (akut) olarak başlar. Gözde ağrı, kızarıklık, fotofobi ve görme bulanıklığı vardır. Kızarıklığın nedeni damarlardaki artıştır. Gözbebeği küçülmüştür. Korneanın arka yüzünde gri renkli çöküntülere rastlanır. Ön kamarada hücre ve fibrin birikmesi bulunur. İris lense yapıştığında, gözbebeğinin düzgün dairesel biçimi kaybolur. İris önde, korneaya yapışabilir. İrisin önde korneaya ya da arkada lense yapışması sonucu “Glokom” oluşabilir. Erken dönemden başlayarak sürekli olarak gözbebeklerinin geniş tutulması, ön ve arka yapışıklıkları önleyip glokom gelişmesine engel olabilir. Lenste gelişecek olan bozukluklar ise “Katarakt” a neden olabilir. Granülomatöz uveitis vakalarında, eğer ön uvetis gelişmişse, gözbebeklerinin % 2’lik atropinle sürekli geniş tutulması gerekir. Hastalığı yaratan mikroorganizmaya karşı da uygun bir üaç tedavisi uygulanır. Non-granülomatöz uveitis vakalarında günde 10’ar dakikalık 3-4 sıcak pansuman yapılır. Ağrıyı gidermek amacıyla ağrı kesici ilaçlar kullandır. Fotofobiye karşı güneş gözlüğü yarar sağlar. İltihabın önlenmesi için
kortizollü göz damlaları kullanılır. Göze % 2’lik atropin günde iki kez damlatılarak, gözbebeklerinin sürekli olarak geniş tutulması sağlanır.
25.43. RETİNA DEKOLMANI: Anımsanacağı gibi retina, 10 tabakadan oluşmuş bir yapıdır. En dış tabaka olan “Retinanın pigment epiteli” tabakasının, kendisinin hemen iç tarafında bulunan retinanın diğer tabakalarından ayrılması olayına “Retina dekolmanı” denümektedir. Retinanın ayrılmış olan katları arasında sıvı toplanır. Bu sıvı retinadaki bir delikten geçerek ayrılmış olan katlar arasına sızmaktadır. Sıvının kaynağı
vitredir. Retina dekolmamnm gelişebilmesi için önce retinada bir yırtığın ortaya çıkması gerekmektedir. Retinanın yırtüması büyük bir çoğunlukla vitrenin retinayı mekanik olarak çekmesi sonucudur. Bilindiği gibi vitre belli bölgelerde retinaya yapışık durumdadır. Vitrenin, retinayı mekanik olarak çekmesi şu durumlarda ortaya çıkabilir. Göze gelen delici ya da küt darbeler, şeker hastalığı vitrede nedbe dokusunun gelişmesine yol açabüir. Vitredeki nedbe bandları, vitreyle retinanın birbirlerine yapışık oldukları normal ve anormal bölgelerde retinayı sürekli olarak mekanik bir biçimde

çekerler. Bu çekme kuvveti retinada yırtılmaya yol açabilir. Retinadaki bu yırtık tam bir parça kopması biçiminde olabileceği gibi, yırtık bir kapak biçiminde de olabilir. Bu son durumda, yırtık retina tamamen kopmuş değildir. Retina yırtığına neden olan bir diğer olay da “Sinerazis” denilen bir çeşit vitre dejenerasyonudur. Bilindiği gibi vitre sıvısı normalde “Gel” halindedir. Sinerezis olayında vitre sıvısında yer yer “Sol” biçiminde bir sıvı gelişmekte ve vitre cismi de büzüşmeye başlamaktadır. Daha sonra sol halindeki sıvı, vitre cismiyle retina arasına sızmakta ve vitre cismi de aşın bir biçimde büzüşerek normalde retinaya yapışık olduğu noktalardan kopmaktadır. Bu kopuşa “Vitre dekolmanı” denilmektedir. Vitre dekolmanı sırasında vitre cismi retinadan kopup ayrılırken retinaya yapışık olduğu bölgelerden retinayı yırtmakta ve böylece retinanın delinmesine yol açmaktadır. Retina dekolmanına neden olan bir başka hastalık ise diabetes mellitustur (Şeker hastalığı). Bu oluşumun bilimsel adı “Diabetik Retinitis Proliferans”tır. Her ne biçimde olursa olsun, retinada yırtık-delik oluştuğunda, vitreden kaynaklanan sıvı zamanla retinada dekolmana yol açabilir. Hastalığın belirtilerini şöyle özetleyebiliriz. Hastalar ışıklı, parlak çizgi ya da noktalar gördüklerinden ya da şimşek çakması gibi parlak ışıklar gördüklerinden söz ederler. Bu görüntüler birkaç dakikalık aralıklarla yinelenir ve birkaç saat ya da gün sonra kaybolurlar. Bu parlak ışıklar daha çok göz hareketlen sırasında ve karanlıkta fark edilirler. Vitreyle retina arasındaki anormal yapışıklıkların bulunması, vitrede gelişen nedbe bantların retinayı girmeleri ya da vitre dekolmanı sonucu retinanın uyarılması parlak ışık görüntülerinin nedenidir. Parlak ışıkların görülmesi halinde, hastaların kesinlikle bir göz doktoruna başvurmaları gerekmektedir. Parlak ışıkların tedavisi her zaman için gerekli değildir. Bu belirtiler kendiliğinden geçebilir. Fakat retina dekolmanı, retina yırtılması, vitre
kanaması riskini akıldan çıkarmamak gerekir. Retina dekolmam geliştiğinde, hastalar katlan birbirinden ayrılmış olan retina bölgesindeki yeteneklerini kaybederler. Bu durumu hastalar “Gözüme perde iniyor” diye anlatırlar. Retina deklomanı alanı genişledikçe, görme kaybı alam da buna paralel olarak büyümektedir. Retinanın “Maküla” bölgesinde oluşan retina dekolmam Hastanın keskin görme yeteneğini bozar. Ancak bu bölgedeki dekolmanlar çoğunlukla kendiliğinden iyüeşirler. Retina dekolmanı gelişirken, yâni retinanın pigment tabakası diğer tabakalardan ayrılırken, bazı küçük retina damarları da yırtüabüir ve buralardan kanamalar olabilir. Kanama sonucu vitrenin gerisine düşen alyuvar kümelerinin gölgeleri retinaya düştüğünde, hasta bunları uçuşan siyah noktalar biçiminde tanımlar. Kanama fazla olduğundan vitrenin arkasına toplanan kan bir süre için görmeyi engelliye- biîir. Retina dekolmamnın tedavisi göz cerrahisinin sorumluluk alanına girmektedir. Çünkü bu yırtıkların kendiliğinden iyileşmesi çok ender rastlanan bir olay dır. Ameliy atla retinanın sürekliliği sağlanır ve deliğin çevresinde kalıcı nedbeler oluşturmak amacıyla fotokoagülasyon, diatermi ya da kriotermi uygulanır. Retina dekolmanlarma uygulanan bu cerrahi girişimler sonucu % 90 vakada iyileşme sağlanmaktadır. Ameliyattan 6 ay sonra retinada aynı yerde dekolman oluşmamışsa, artık o bölgede dekolman yinelenmez.
25.44. VİTREDE YÜZEN CİSİMCİKLER: Vitrenin yüzen cisimcikleri çok ince vitre yoğunluğundadır. Cisimlerin gölgeleri retina üstüne düştüğünden, hasta tarafından uçuşan sinekler olarak tanımlanırlar. Görünümleri noktalar, iplikler, örümcek ağlan gibi de tanımlanabilir. Göz hareketi durduktan sonra bu cisimciklerin hareketleri sürdüğünden, bunlar “Yüzen cisimcikler” adını almışlardır. Gelişimleri ani ya da sinsi olabilmektedir. Merkezde bulunan hareketsiz cisimler hastayı rahatsız edebilirler. Çevredekiler fark edilmeyebilir. Yüzen cisimler, miyoplarda ve sinerezisli kimselerde daha sık görülür. Retina yırtıkları, şeker hastalığı, lösemi, yüksek tansiyon, retina toplardamarlarındaki tıkanıklıklar gibi göz içi kanamalarına neden olan hastalıklarda yüzen cisimlere sık rastlanır. Bu gibi vakalarda yüzen cisimler olarak algılananlar, göz içindeki kan hücrelerinin retinaya düşen gölgeleridir. Vitrenin yüzen cisimcikleri kesinlikle uydurma ve zararsız olarak nitelendirilmemelidir. Kesinlikle bir göz doktoruna başvurulup yüzen cisimlerin kaynağının ortaya konulması gerekir. Eğer belli, ciddi bir neden bulunmazsa o zaman hastanın bu duruma alışmasından başka yapacak başka bir şeyi kalmaz. Çünkü ciddi bir etkenden kaynaklanmayan yüzen cisimler zararsızdırlar.
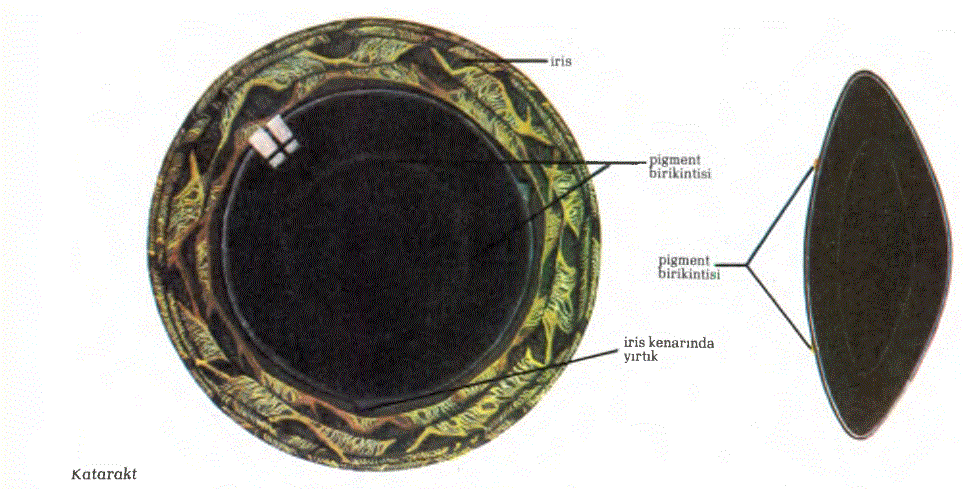
25.45. KATARAKT: Katarakt, lensin yoğunlaşması sonucu saydamlığının bozulması olayıdır. Katarakt sonucu hastanın görmesi çeşitli derecelerde bozulur. Kataraktın en sık rastlanan etkeni yaşlılıktır. Daha az olmakla birlikte doğumsal katarakt ve travmatik katarakt da kataraktın diğer etkenleri arasında yer almaktadır. Katarakttı bir lenste, lens ödemi, protein bozukluğu, lens liflerinin normal sürekliliğinin bozulması ve nekroz gibi değişiklikler görülmektedir Kataraktın başlangıcında, lenste hafif bir yoğunluk gelişmiştir.” Katarkt olgunlaştığında, lensteki su miktarı çok artar ve lens ödemi en yüksek noktasına ulaşır. Bu durumda lensin kapsülü çok gergindir. Kataraktın bu biçimine “Şişkin katarakt” denilmektedir. Daha sonra kataraktlı lensin suyu dışarı sızmaya ve lens kapsülü buruşuk bir durum almaya, kataraktın da yoğunluğu artmaya başlar. Bu duruma “Olgunluk üstü katarakt” denilir. Lensin yoğunluğu arttıkça, oftalmaskop aygıtıyla göz dibinin görülmesi de güçleşmektedir. Yaşlılık kataraktı: Yaşlılık kataraktı en sık rastlanan katarakt çeşididir. Yetmiş yaşının üstündeki herkeste bir miktar katarakt kesinlikle bulunur. Katarakt hiçbir belirti vermeyecek kadar hafif olabilir. Eğer belirti verecekse kataraktın ilk ve tek belirtisi gitgide bulanıklaşan görmedir. Başlangıç döneminde uzak görme bulanıklaşır, yakın görme bir ölçüde düzelir. Bunun sonucu olarak yaşlı hastalar yakını gözlük kullanmaksızm son derece iyi seçerler. Örneğin gözlüksüz okuyabilirler. Yaşlılık kataraktlarında lens yoğunluğu, genellikle lensin ekvatorundan merkeze doğru geldiğinden, hastanın görme alanı kendisinin fark etmeyeceği bir biçimde çevreden merkeze doğru daralır. Yaşlılık kataraktı genellikle yıllar süren yavaş bir ilerleyiş hızına sahiptir. Bu nedenle yaşlıların büyük çoğunluğu ameliyatı gerektirecek kadar ağır bir katarakta hedef olmazlar. Ameliyatı gerektiren vakalarda lens çıkarılır ve hastaya kaim mercekli, kırıcılığı fazla bir gözlük verilir. Bunların sonucunda hastaların yaklaşık % 90’mda görme keskinliği kesin olarak artar. Bazı cerrahlar, katarakt ameliyatında hastanın lensini çıkardıktan sonra göz bebeği alanına camdan yapılmış bir mercek koymaktadırlar. Böylece hastaların gözlük kullanmalarına gerek kalmamaktadır. Doğumsal katarakt: Doğumsal kataraktlar genellikle kalıtsal etkenlere bağlıdırlar ve çift taraflı olarak görülürler. Annenin hamileliğinin ilk üç ayında “Kızamıkçık” hastalığına yakalanması halinde, doğacak olan çocukta doğumsal katarakt bulunma riski yüksektir. Doğumsal katarakta, anne ilk birkaç ay ya da yıl içinde çocuğunun iyi görmediğini fark eder. Bazı vakalardaysa anne çocuğunun gözbebeği alanı içinde beyaz renkli bir yoğunluk farkedebilir. Bilindiği gibi çocuklar doğduklarında, sinir sistemleri bir erişkininki gibi gelişmemiştir. Sinir sisteminin olgunlaşma süreci çocuğun ileriki yaşlarına kadar sürmektedir. Sinir sisteminin iyi bir biçimde gelişebilmesi için uygun uyarılar alması gerekir. Yeni doğan bir çocuğun da görme işlevi henüz tam olarak gelişmemiştir. Bunun tam olarak gelişebilmesi için, daha özel bir anlatımla çocuğun retina tabakasının tam olarak gelişebilmesi için retinaya ışık uyarılarının düşmesi gerekir. Doğumsal katarakta eğer lens yoğunluğu, lensin saydamlığını ileri derece bozmuşsa, ışık uyarılan gözün retina tabakasına yeterince ulaşmazlar. Işık uyanlarını alamayan retina yeterince gelişemez. Bu da körlüğe yol açar. Eğer doğumsal kataraktan kuşkulanılan bir çocuğun göz dibi oftalmoskop aygıtıyla görülemiyorsa, bu çocuğun retinasına yeterince ışık uyarısı ulaşamıyor demektir. Yani lensin saydamlığı ciddi bir biçimde azalmış demektir. Eğer katarakt çift taraflıysa ve oftalmoskopla göz dibi görülemiyorsa çocukta görme işlevinin normal gelişimini sağlayabilmek amacıyla çocuk 6 aylık olduğunda, bir gözün lensinin cerrahi olarak çıkartılması gerekir. Ameliyat başarılı olursa diğer gözün lensi 2-3 yıl sonra çıkartılır. Eğer ilk ameliyat başarılı değilse, öteki gözün lensi 1-2 yıl sonra çıkartılır. Bu süre içinde gözler biraz büyür. Doğumsal kataraktların çoğu görmeyi ciddi bir biçimde bozmazlar ve çoğunlukla da ilerleyici bir özellikte değildirler. Yavaş ilerleyen doğumsal kataraktlarda çocuk 10-15 yaşma geldiğinde, katarakt ameliyatına alınır. Doğumsal kataraktların % 70’inde cerrahi girişimler görme keskinliğini önemli ölçüde çoğaltmaktadır. Kızamıkçık hastalığı sonucu gelişen doğumsal katarakt vakalarının tedavi şansları daha düşüktür.
Travmatik katarakt: Travmatik katarakt çoğunlukla lensi zedeleyen göze batmış taş, metal ya da ağaç kıymığı, saçma gibi yabancı maddelere bağlı olarak gelişir. Küt darbeler, cam üfieyicilerinde olduğu gibi fazla sıcağa hedef olma, X ışınları, radyoaktif maddeler de gözde travmaya (darbe) bağlı (travmatik) katarakta neden olmaktadır. Görüldüğü gibi yukarıda saydığımız etkenlerin pek çoğundan korunmak yalnız basit önlemleri gerektirir. Sanayi işçilerinin uygun koruyucu iş gözlükleri kullanmaları pek çok kazayı önleyebilir. Yabancı cismin lense girmesiyle birlikte lens hemen beyazlaşır. Çünkü lensin kapsülü yırtılmış ve kamara sıvısı ve/veya vitre sıvısı lensin içine girmiştir. Bu durumda hasta görmesinin aniden bozulduğundan yakınır. Göz kızarır ve lens yoğun olarak görülür. Göz içi kanamaları gelişmiş olabilir. Yabancı cismin zaman kaybetmeksizin çıkartılması gerekir.
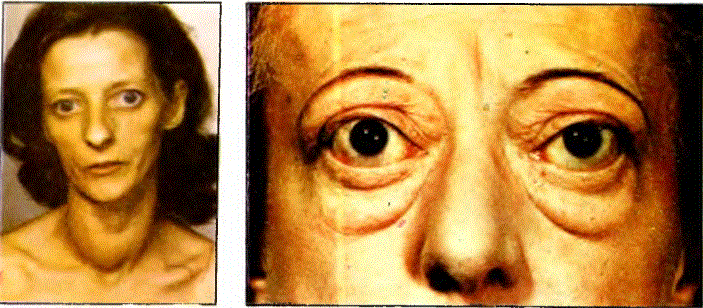
25.46. EGZOFTALMİ (GÖZ FffiLAKLIĞI): Egzoftalmi, göz kürelerinden bir ya da ikisinin öne doğru çıkık olması durumuna verilen addır.
Çeşitli etkenler egzoftalmiye neden olabilmektedir. Bilindiği gibi göz küreleri orbita denilen göz çukurunun içinde bulunurlar ve orbitanm tabam dışındaki duvarlar kemik dokusundan yapılmıştır. Öyleki orbita içinde anormal olarak gelişecek herhangi bir kitle göz küresini öne doğru itecektir. Göz kürelerinin arkasında gelişecek olan ödem, kanama, anevrizma (damar balonlaşması) gibi olaylar da göz kürelerinin egzofialmisi- ne neden olabilmektedir. Gözü hareket ettiren kaslarda gelişecek olan bir kuvvet azalması ya da felç de egzoftalmi yaratacak olan etkenler arasında sayılabilirler. Gözkapaklarmm arkaya doğru çekilmiş olmaları da gözlere egzoftalmik bir görünüm kazandırırlar. Egzoftalmi etkenlerini aşağıdaki gibi gruplamak daha yararlı olacaktır. 1) Akut (ani) egzoftalmiler: a) Orbita duvarlarının delinmesiyle orbitaya komşu olan burun çevresi sinüslerinden (etmoid, maksiller, frontal sinüsler) orbitaya hava sızması b) Orbita iltihabı (orbita selüliti) c) Orbita içine kanamalar. 2) Nabızlı (pulsatil) egzoftalmi: a) Göz küreleri çevresindeki damar tümörleri b) Orbita tavanındaki kemik duvarın herhangi bir nedenle zedelenmesi sonucu beynin sahip olduğu normal nabzın göz küresine yansıması c) Sinüs kavernozus içinden geçmekte olan “Arteria karotis interaa” adh damarın çeperinin delinmesiyle, bu atardamar izninin sinüs kavernozusa yüksek basınçla ve normal atardamar nabzıyla kaçması sonucu sinüs kavernozusta atardamar nabzının ortaya çıkması ve bu nabzın göz kürelerine yansıması olayı. Sinüs kavernozus ile arteria karotis interna arasındaki bu anormal bağlantıya “Karotiko-Kavernöz Fistül” denilmektedir. 3) Çift taraflı egzoftalmi: a) Hipertiroidizm b)Hipotiroidizm c) Sinüs kavernozus kanının pıhtılaşması (sinüs kavernozus trombozu) d) Akromegali e) Lösemi f) Lenf oma 4) Tek taraflı egzoftalmi: a) Orbita iltihabı (selülit) b) Gözyaşı bezi iltihabı c) Sinüs kavernozus trombozu d) Anevrizmalar e) Orbita içi kanamalar f) Orbita %içine burun çevresi sinüslerindeki havanın kırık sonucu sızması g) Orbita içinde gelişen tümörler h) Gözü hareket ettiren kaslarda kuvvet azlığı, felç gelişmesi ya da bu kasların darbe sonucu kopması ı) Lösemi i) Lenfoma
Egzoftalmi vakalarının tedavisi vakanın özelliklerine göre değişmektedir.
25.47. ORBİTA SELÜLÎTİ: Orbita (göz çukuru) içindeki yapıların iltihaplanması olayına “Orbita selüliti” denir, İltihabın etkeni genellikle cerahat yapıcı bakterilerdir (piojen koklar). Etken ya gözün yaralanması sonucu yâ da vücudun herhangi bir bölgesindeki iltihaptan kan dolaşımı yoluyla gelmektedir. En sık görülen yol ise orbita çevresindeki, burun çevresi sinüslerindeki iltihapların (örneğin frontal, etmoid, sfenoid ve maksiller sinüslerdeki sinüzitlerin) bu sinüslerle orbita arasındaki damar yollarından geçerek orbitaya ulaşıp burada orbita selülitine yol açmalarıdır. Gözkapaklarmm şişmesi, göz ağrısı, egzoftalmi, göz kürelerinin hareketlerinde bozukluklar, kemozis (gözkapağının iç yüzünü örten konjunktivanm ödem sıvısıyla şişmesi), ateş ve halsizlik gibi belirtiler oçbita selülitine katılan belirti ve yakınmalardır. Hastalığın yaratabileceği“ en ciddi komplikasyon “Optik sinir” iltihabı sonucu ilgili gözde görmenin kaybedilmesi olayıdır. İltihap sinüs kavernozusa ve/veya
zarlarına (meninksier) yayılabilir. Hastalığın tedavisinde uygulanan etkin bir antibiyotik programı bütün olayı herhangi bir bozukluk bırakmadan giderebilmektedir.
25.48. SİNÜS KAVERNOZUS TROMBOZU: Sinüs kavernozustaki kanın pıhtılaşması olayına “Sinüs kavemozus tromboztı” denilmektedir. Bu olay çoğunlukla orbita içi ve çevresi ve yüzün orta bölgesindeki iltihabi olayların toplardamarlar aracılığıyla sinüs kavernozusa ulaşması sonucu gelişir. Öyleki özellikle yüzün orta bölgelerine yerleşen cerahatli yaralar çok tehlikelidir. Gözkapaklarmda şişme, egzoftalmi, ateş, baş ağrısı, kemozis, gözlerde kızarıklık gibi belirtiler gelişebilir. Sinüs kavernozus, beynin taoamna yerleşmiş olduğundan ve beyin zarlaıv/ia çok yakın bir komşuluğu bulunduğundan iltihaplanması halinde kesinlikle yakınındaki beyo sarında da iltihaplanmaya, yani menenjite neaen olur. Bilindiği gibi okulomotor sinir (3. kafa smiri), troklear sinir (4. kafa siniri), trigeminus sinirinin (5. kafa siniri) ortalıma göz dalı ve abdusens siniri (6. kafa siniri) simis kavernozus an içinden
geçmektedir. Öyleki sinüs kavernozıısta gelişecek bir pıhtı, sözünü ettiğimiz bu sinirlerle ilgili işlev bozukluklarına yol açmaktadır. Sinüs kavernozus trombozunda, papilla refleksi kaybolur, göz dibinde papilla ödemli (şişmiş) olarak görülür. Hastalığın tedavisinde antibiyotikler büyük yarar sağlamaktadır. Burada son olarak şunu önemle belirtmeyi uygun buluyoruz. Üst dudaktaki ve bunun üstündeki yüz bölgesinin ve göz çevresinin toplardamarları, sonunda sinüs kavernozusa boşalmaktadırlar. Öyleki yüzün bu bölgesinde gelişecek olan iltihapların etkenleri, kolayca sinüs kavernozusa ulaşıp burada iltihaba ve pıhtılaşmaya yol açabilirler. Bu nedenle yüzün orta bölgesine yerleşmiş olan yaralara ve iltihaplara özen göstermek gerekir.
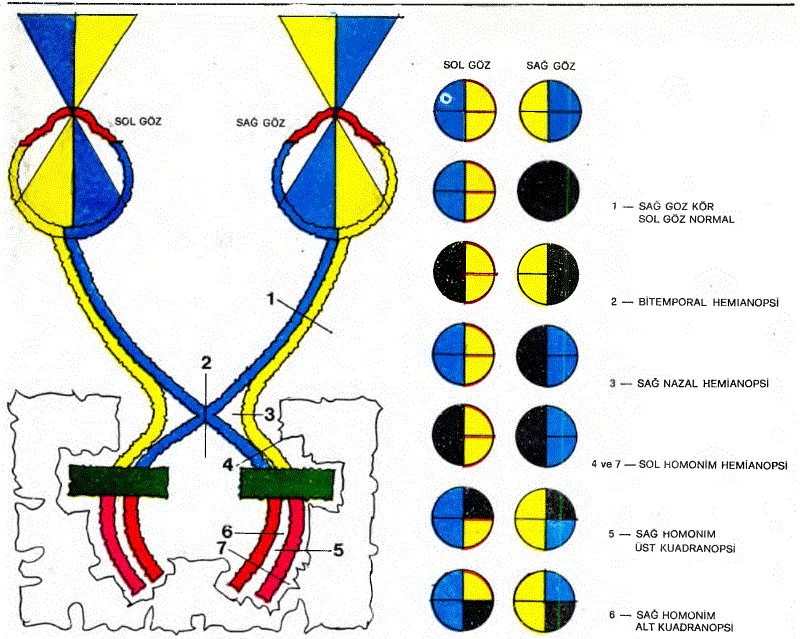
25.49. OPTİK SİNİR:
Optik sinir (2. kafa siniri), aslında gerçek bir lif olmayıp, görme olayının algılama ve beyne iletme işlemiyle özelleşmiş bir beyinsel uzantıdır. Gözün retina tabakasındaki koni ve çomak hücreleri görme olayının ilk algılama hücreleridir. Bunlardan koni hücreleri renkleri, çomak hücreleri ise siyah ve beyazı algılarlar. Bu hücreler göze gelen ışık enerjisini sinirsel-biyoe- lektriksel uyarılara çevirirler. Çomak ve koni hücreleri retinadaki “Bipolar hücreler” denilen hücrelerle sinaps denilen «bağlantılar kurarlar. Bu bağlantılar aracılığıyla algılanan ışık uyarılarının neden oldukları sinirsel-biyoelektriksel uyarılar, bipolar hücrelere iletilir. Bipolar hücrelerse, yine retindaki bir başka hücre çeşidine bu uyarıları sinaps denilen bağlantılar aracılığıyla iletirler. Değindiğimiz bu üçüncü tür hücrelere “Ganglion hücreleri” denir. Ganglion hücreleri (buraya kadar değindiğimiz diğer iki hücre çeşidi gibi sinir hücreleridir) kendilerine iletilen sinirsel uyarıları “Akson” denilen hücresel uzantılarıyla beyine gönderirler. Retinadaki ganglion hücrelerinin aksonları, göz küresinin arka kutbuna yakın bir bölgede bulunan “Optik disk” (Papilla) denilen bölgeye doğru ilerlerler ve burada bütün aksonlar bir araya gelip “Optik sinir”i oluşturarak göz küresini terk ederler. Optik sinir, göz çukuru (orbita) içinde bir süre ilerledikten sonra, Zinn halkasından, daha sonra da optik kanaldan geçerek kafatasına girer. Optik sinirin her göz küresinde retinanın burun tarafından gelen lifleri, kafatası içinde, hipofiz bezinin üstünde, hipofiz sapının ise önünde bulunan bir bölgede birbirleriyle çaprazlaşırlar. Bu çaprazlaşma bölümüne “Optik kiazma” denir. Optik kiazmadan sonraki bölüme artık “Traktus optikus” denir. Her iki optik traktus aynı taraftaki gözün şakak tarafındaki, karşı gözün de burun tarafındaki retina bölümünden kaynaklanan sihir liflerini içermektedir. Optik traktustaki sinir lifleri daha sonra beynin “Talamus” denilen bir yapısının “Korpus genikulatum laterale” denilen bölgesine gelirler. Bu bölgeye ulaşan retinanın ganglion hücrelerinin aksonları olan optik sinir lifleri, görme yollarının dördüncü sinir hücreleriyle sinaps denilen bağlantılarını kurarlar. Bu hücrelerin akson denilen uzantıları “Genikulokalkarin” denilen bir diğer sinir uzantısı oluşturarak beynin içinden geçip beyin korteksinin görmeyle ilgili asıl merkezi olan beynin oksipital lobunun 17. bölgesine ulaşırlar. Böylece gözün retina tabakasında sinirsel-biyoelektriksel uyanlara dönüştürülmüş olan ışık enerjisi, beynin görme merkezine iletilip, beyin tarafından algılanmış olur. Korpus genikulatum lateralden doğan sinir liflerinin bir bölümü beynin parietal lobunda, diğer bölümü de temporal lobunda ilerleyerek, oksipital loba ulaşırlar. Temporal lobda ilerleyen sinir lifleri içinde retinanın yarısından kaynaklanan sinirsel yollar, parietal lobda ilerleyen sinir lifleri içindeyse, retinanın üst yarısından kaynaklanan sinirsel yolların korpus genikulatum laterale sonrasına uyan sinir lifleri bulunmaktadır. Optik sinir, kiazma ya da optik traktus ya da genikulokalkarin traktus boyunca görme yollarını oluşturan sinir liflerinin herhangi bir bölgede tümör-kesilme-kanama gibi herhangi bir nedenle zedelenmesi halinde zedelenen bölge, ileriye biyoelektriksei-sinirsel uyarılar iletemez. Bunun sonucu olarak da beyin retinanın o bölgeden geçmekte olan uyarılarım algılayamadığından, gözün görme alanının belli bir bölgesini göremez. Her gözün görme alanı temporal (şakak) ve nazal (burun) taraf olmak üzere dikey olarak iki yarıya ayrılmıştır. Her gözün görme alanı üst ve alt yarı olarak da ikiye ayrılmıştır. Buna göre her gözün görme alanı dört bölüme ayrılmış olur. Her gözün nazal tarafındaki retinası, aynı gözün temporal tarafından gelen ışıkları algılar. Temporal taraftaki retina bölümüyse aynı gözün görme alanının nazal tarafındaki ışıkları algılar. Her güzün nazal tarafındaki retinasından kaynaklanan sinir lifleri kiazma denilen yerde birbirleriyle çaprazlaştıklarından, sağ gözün burun tarafındaki retinasından doğan sinir lifleri beynin sol yarısına gider. Sol gözün burun tarafındaki retinasından kaynaklanan sinir lifleriyse, sağ beyin yansına gider. Buna göre sağ beyin her gözün görme alanının sol yansını, sol beyin de sağ yansını görür. Görme yollarının “Korpus genikulatum laterale ”den sonra bölümleri kısaca şöyle özetlenebilir. Beynin sağ yarısında parietal lobda ilerleyen görme yollan, sağ gözün görme alanının nazal (burun) taraftaki yansının 1/2 alt yansını, sol gözün görme alanının temporal (şakak) yarısının 1/2 alt yansını görmektedir. Beynin sağ yarasında temporal lobda ilerleyen sinir lifleri sağ gözün görme alanının nazal taraftaki yarısının üst yansını, sol gözün görme alanının da temporal yarısının üst yansını görürler. Optik sinir beyin zarıyla sarılmıştır. Yani beyin zarını oluşturan “Dura mater”, “Araknoid” ve “Piamater” tabakaları optik siniri de aynen sarmışlardır.
25.50. METİL ALKOL (METANOL) ZEHİRLENMESİNE BAĞLI KÖRLÜK: Bilindiği gibi normal alkollü içkiler “Etilalkol” içermektedirler. Kaçak olarak hazırlanan içkilerde etilalkol yerine metilalkol kullanılmış olabilir. Metilalkol yanlışlık sonucu da içilmiş olabilir. Bu durumda metilalko- lün vücuttaki yıkım ürünü olan “Formaldehit” sindirim kanalı, akciğerler ve retina üzerinde zedeleyici etkide bulunurlar. Metilalkol alımın- dan 18 saat kadar sonra bulantı, kusma, iştahsızlık, baş ağrısı, baş dönmesi, akciğer ödemi, solunum güçlüğü, karın ağrısı gibi bozukluklar gelişir. Ağır vakalarda konvülzyon (havale nöbeti), bilinç bozuklukları ve koma gelişebilir. Zehirlenmiş kimselerin gözün retina tabakasındaki ganglion hücrelerinde ve optik sinirde dejenerasyon gelişir. Bu dejenerasyonlar görme alanında bölgesel ya da bütün körlüğe neden olurlar. Hasta zehirlenmenin erken devresindeyse, midenin yıkanması gerekir. Hastada asidoz (asit fazlalığı) gelişmiş olduğundan, belli bir oranda bikarbonat verilerek hastanın asidozu kontrol altına alınmalıdır.
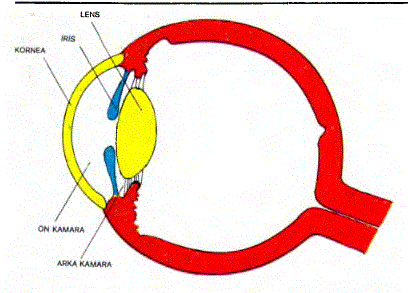
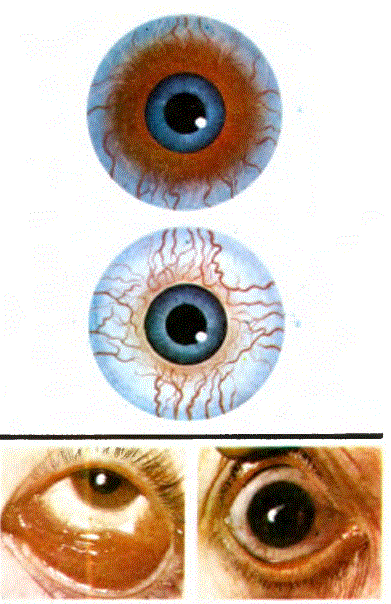
25.51. GLOKOM: Glokom, göz içi basıncının artması sonucu pupilla dejenerasyonuyla birlikte hastanın görme işlevini körlüğe kadar bozabilecek olan bir hastalıktır. Amerika Birleşik Devletlerinde 50000 kişi glokom nedeniyle kör olmuştur. 40 yaşının üstündeki kimselerin % 2’sinde değişik ağırlık derecelerinde glokoma rastlan- maktadır. Glokomda göz içi basıncının artışı, gözün ön ve/veya arka kamarasında kamara sıvısının birikmesine bağlıdır. Anımsanacağı gibi arka kamara, irisin arka yüzüyle silier cisim arasında kalan boşluğa verilen addır. Kamara sıvısı silier cisimdeki en arka kamara boşluğuna salgılanır. Kamara sıvısı daha sonra göz bebeğinden geçip, ön kamaraya ulaşır. Bilindiği gibi ön kamara körnea ile irisin ön yüzü arasında kalan boşluğa verilen addır. İris köküyle kornea arasındaki açıya “İris-kornea” açışı ya da kısaca “Açı” denir. Ön kamara boşluğuna ulaşmış olan kamara sıvısı, açı bölgesinde emilip toplardamar sistemine kazandırılır. Böylece kamara sıvısının fazlalık bölümü göz içinden uzaklaştırılarak göz içi basıncının normal bir düzeyde tutulması sağlanmış olur. Açı bölgesindeki kamara sıvısı emilimi önce “Trabeküler ağ”, daha sonra “Schlemm kanalı”, daha sonra da “Silier toplardamarlar” denilen damarlar yoluyla toplardamar sistemine doğrudur. Kamara sıvısının salgılanmasından emilimine kadar geçen yol üzerindeki tıkanıklıklar ve/veya kamara sıvısının aşın salgılanması hallerinde kamara sıvısı birikmesi gelişir. Bu ise göz içi basıncının artmasına ve buna bağlı olarak da glokom gelişmesine neden olur. Glokom çeşitlerini sınıfladıktan sonra bunların içinden bazılarını inceliyeceğiz.
A) Primer glokom
a) Açık açılı glokom
b) Kapalı açılı glokom
B) Doğumsal glokom
a) Doğumsal primer glokom (buftalmi)
b) Diğer doğumsal anormalliklerle birlikte bulun rn glokom
C) Sekonder glokom
a) Uvea kaynaklı
al) îridosiklit
a2) İris atrofisi
a3) Tümörler
b) Lens kaynaklı
bl) Lens şişmesi
b2) Lensin yer değiştirmesi
b3) Fakolitik glokom c) Göze gelen darbelerden kaynaklanan
cl) Ön kamarada kanama
c2) İris kökünün geriye itilmesi
c3) Kornea yırtılması sonucu iris kökünün yara ağzından öne doğru çıkması
d) Kortizollü ilaçların kullanılması
D) Tam glokom. Kontrol altına alınmamış ya da tedavi edilmemiş bütün glokom tiplerinin sonucu “Tam glokom” gelişir. Göz sert, ağrılı ve görme işlevini kaybetmiştir.
25.52. AÇIK AÇILI GLOKOM:
Primer glokomların % 90’ı açık açılı glokomdur. Hastalık genellikle 30 yaşın üstündeki kimselerde görülür. Açık açılı glokom vakalarında iris-kornea açısı normaldir. Ancak trabeküler ağ ve Schlemm kanallarında dejenerasyonlar gelişmiştir. Bunun sonucu olarak kamara sıvısı yeterince emilemez ve göz içinde birikerek göz içi basıncının artışına, glokoma neden olur .Bazı vakalarda ise kamara sıvısının normalden fazla salgılandığı görülmüştür. Göz içi basıncı herhangi bir nedene bağlı olarak artsa da sonuç değişmez. Artmış olan göz içi basıncı kornea, iris, silier cisim, lens, retina ve optik sinirde dejenerasyona yol açmaktadır. Açık açılı glokom ailesel bir hastalık olarak ortaya çıkmaktadır. Normalde göz içi basıncı 12-20 mm./cıvadır. Açık açılı glokomda göz içi basıncı 22-45 mm./cıva gibi geniş bir sınır arasında yükselmiş olabilir. Vakalar genellikle her iki gözü de etkiler. Ancak her iki gözdeki basınç artışı, birbirinden farklı olabilir. Açık açılı glokomun hasta tarafından farkedilebi- lecek olan erken bir belirtisi yoktur. Görme azalmasının hasta tarafından farkedilmesi, ancak hastalığın ilerlemiş dönemlerine rastlar. Baş ağrısı hastalar tarafından fark edilebilecek olan ilk belirtilerdendir. Göz doktoru için, özel aygıtlarla bakıldığında, erken belirtilerin en önemlisi pupilla kenarının incelmesidir. Pupilla çukuru zamanla derinleşir ve genişler. Damarlar nazal tarafa itilir ve çukurluk olan yerde atrofi gelişir (atrofi beyaz renkli görülür) Hastalığın tedavisinde önce ilaçlar denenmelidir. Bunların yetersiz kaldığı vakalarda ise cerrahi tedavi denenmelidir. Gözbebeklerini daraltıcı bir ilaç olan “Pilokarpin” kamara sıvısının toplardamar sistemine emilmesini çoğaltmaktadır. % 1-4’lük pilokarpin eriyiklerinin günde 5 kez göze damlatılması yeterli olabilmektedir. Pilokarpine karşı allerji olan hastalara ise “Karbakol” adlı ilaç damlatılır. Her iki ilaç da asetirkolin gibi etki ederler, yani kolinerjik ilaçlardır. Demekarium bromid ve ekotiofat iodid adlı ilaçlar ise asetil kolinin parçalanmasını önleyerek, gözbebeklerinin daralmasına (miozis) yol açarlar. Antikoliner- jik denilen bu son iki ilaç katarakta neden olabilirler. Epinefrin adlı ilaç kamara sıvısının salgılanmasını azalttığı gibi, toplardamar sistemine emilimini de arttırmaktadır. Bu nedenle açık açılı glcjkom vakalarında sıklıkla kullanılan bir ilaçtır. İlaç uzun etkilidir, gözbebeği daralmasına da neden olmaz. İlaç % 0.5-2’lik eriyikler halinde günde 1-2 kez göze damlatılarak kullanılır. 4 ‘ Asetazolamid’ ’, ‘ ‘Diklorf enamid”, 4 ‘Metazola- mid” gibi ilaçlar kamara sıvısı salgılanmasını azaltıcı bir etkiye sahiptirler. Bu ilaçların uzun süre kullanılması böbrek taşma neden olabilir. İlaçlarla kontrol altına alınamayan açık açılı glokom vakalarına cerrahi tedavi uygulanmalıdır. Unutulmaması gereken nokta şudur: Tedavisi önemsenmemiş glokom vakaları körlükle sonuçlanırlar.
25.53. KAPALI AÇILI AKUT GLOKOM: Ön kamarada iris-kornea açısının ani (akut) olarak kapanmasıyla, kamara sıvısının toplardamar sistemine emilememesi sonucu göz içi basıncının aniden yükselmesiyle etkilenmiş olan gözde ani bir ağrı ve görme kaybıyla özellenen glokom tipine “Kapalı açılı akut (ani) glokom” denilmektedir. Açı kapanmasının nedeni iris kökünün açı bölgesini tıkamasıdır. Bu durumda kamara sıvısının toplardamar sistemine emilimi azalmakta ya da kaybolmaktadır. Bu gibi kişilerin iris-kornea açısı genellikle normalden daha dardır. Bu durumda irisin lense olan komşuluğu daha uzun olmaktadır. Bu arka kamaradaki sıvının ön kamaraya geçişini güçleştirmektedir. Ön kamaraya geçmekte güçlük çeken kamara sıvısı arka kamarada biriktiğinde irisi öne doğru itmektedir. Öne doğru itilmiş olan iris ve iris kökü ise ön kamaradaki iris-kornea açısını tıkayıp, kamara sıvısının toplardamar sistemine emilimini azaltmaktadır. Gözbebeği genişlediğinde (midria- zis), yani irisin köküne doğru toplanması halinde iris kökünün kalınlığı artmaktadır. Bu ise açıyı tıkayıp, kamara sıvısının toplardamar sistemine emilimini engellemektedir. Karanlık yerlerde (örneğin sinema, ışıksız bir odada televizyon seyretmek) gözbebeklerinin genişlemesine, yani irisin köküne doğru toplanmasına neden olurlar. Bu gibi durumlarda kamarasındaki iris-kornea açısı dar olan kimselerde, iris kökünün kalınlaşmasıyla kamara sıvısının emilimi bozulup bir süre sonra göz içi basıncı artarak, ani bir glokom krizi gelişebilir. Bu nedenle glokomlu kişilerin karanlık yerlerde durmamaları gerekir.Sinemada ya da televizyon seyrederken bir süre sonra gözüne ağrı giren İdmselerin zaman kaybetmeksizin bir göz doktoruna başvurmalarında büyük yarar vardır. Çünkü bu gibi kimselerde glokom gelişiyor olabilir. İlerleyen yaşla birlikte gözün lensi de büyür, öne doğru genişler. Bu durumda da kamara sıvısının ön kamaraya geçmesi güçleşir. Hastalık herhangi bir yaşta kendisini gösterebilir. Ancak 30 yaşın üstündeki kimselerde daha sık ortaya çıkmaktadır. Genellikle tek göz etkilenir. Gözde basınç artışı 40-70 mm./cıva ve bazen daha fazla olabilir. Normal göz içi basıncı 12-20 mm. /cıvadır. Ani ve ağır bir baş ve göz ağrısı, parlak ışıklar çevresinde hale görmek, bulanık görme, genel bir halsizlik, bulantı, bazen de kusma gibi belirti ve
yakınmalar ani bir kapalı açılı glokom atağı sırasında gelişebilir. Ani bir atak sırasında, hastanın vücut ağırlığının kilosu başına 1-2 gr. gliserin uygun miktarda sulandırılıp limon ya da portakal suyuyla da tadlandırdıktan sonra içilmesiyle glokom atağı geçebilir. 500 mg. asetazolamid adlı ilacın ağız yoluyla alınması, kamara sıvısı yapımını azaltarak ani atağı önleyebilir. Hastanın gözüne “Gözbebeğini daraltıcı” bir ilaç olan ‘Tilokarpin”in % 4’lük eriyiğinin iki saat süre ile her 15 dakikada ikişer damla damlatılması ile atak geçirilebilir. Gliserin bir sonuç vermediğinde, hastanın kilosu başına 1.5-3 gr. % 20’lik mannitol eriyiği damar içine verilir. Ağrının giderilmesi için 100 mg. meperidin kas içine zerkedilir. İlaç tedavisine karşın, hastanın göziçi basıncı 4-6 saat içinde düşmeye başlamamışsa, cerrahi girişim gereklidir. En çok uygulanan cerrahi girişim “Periferik iridektomi” denilen ameliyat tipidir. Tedavi edilmeyen kimselerde katarakt, retina ve optik sinir atrofisi tam glokom ve körlüğe kadar giden bozukluklar gelişebilmektedir.
25.54. KAPALI AÇILI KRONİK (MÜZMİN) GLOKOM: Kapalı açılı kronik glokom, yukarıda sözü edilen kapalı açılı akut glokomu yaratan mekanizmaların benzerlerinden kaynaklanmaktadır. Tek fark; kapalı açılı kronik glokom yavaş yavaş oluşmaktadır. Hastalık herhangi bir yaşta kendisini gösterebilir. Glokom ataklan zaman zaman yinelenir. Ataklar sırasında baş ve göz ağrısı, geçici görme bulanıklığı, ışıklı cisimlerin çevresinde hale görmek, bulantı gibi belirtiler ortaya çıkar. Günde 3-6 kez % 1-2’lik pilokarpin eriyiğinin 1-2 kez damlatılması göz içi basıncını düşürür. Ani ataklar sırasında ise gliserin, mannitol yukarda anlatıldığı gibi kullanılabilir. Hastalara periferik iridektomi denilen ameliyat tipi uygulanabilir.
25.55. DOĞUMSAL PRİMER GLOKOM (BUFTAL- Mİ): Doğumdan ilk üç yaşa kadar ortaya çıkan ve bir gelişme kusuru olan glokom vakalarına, doğumsal glokom denilmektedir. Bu çocuklarda ön kamarada iris-kornea açısı tam oluşmamıştır. Bunun sonucu olarak da kamara sıvısının, toplardamar sistemine emilimi bozulmuş ya da yok olmuştur. Bu göz içi basıncının 50-70* mm./cıva gibi yüksek değerlere erişmesine yol açar. Hastalık genellikle her iki gözü de etkiler. Çocuğun korneası büyür ve bulanıklaşır, gözbebeği genişler. Çocuklarda “Fotofobi” denilen ışıktan rahatsız olma durumu bulunabilir. Hastalığın tedavisi cerrahidir. Tedavi edilmeyen vakalar körlükle sonuçlanabilir. Tedavide “Goni- atomi”, “Trabekülotomi”, “Goniopunktur” gibi ameliyat yöntemleri uygulanmaktadır. Goniotomi ameliyatlarının % 80’i başarıyla sonuçlanır.
25.56 SEKONDER GLOKOMLAR: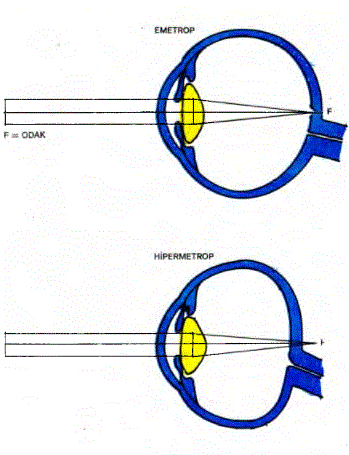
Gözdeki başka bir hastalığın neden olduğu glokom vakalarına “Sekonder glokom” denilmektedir. Sekonder glokom etkenlerini kısaca ele alacağız. Göze gelen bir darbe sonucu lensin öne ya da arkaya doğru yer değiştirmesi sonucu, kamara sıvısı emiliminde mekanik engeller doğabilmekte ve buna bağlı olarak da glokom oluşabilmektedir. İlaç tedavisiyle glokom önlenemiyorsa, cerrahi tedavi gereklidir. Katarakt gelişiminin erken devrelerinde lens şişmekte ve büyümektedir. Bu “Açık açılı akut glokom” da anlatılan mekanizmayla kamara sıvısı emilimini bozmaktadır. Tedavisi, cerrahi olarak lensin çıkartılmasıdır. Fakolitik glokom katarakt sırasında ortaya çıkan bir başka glokom tipidir. Katarakt gelişirken, lensin korteksini oluşturan yapılar bozulup, lensten dışarı sızarlar ve iris-kornea açısına girip iltihabi bir reaksiyona neden olurlar. İltihap sırasında ortaya çıkan proteinler, hücre artıkları ve hücreler iris-kornea açısını tıkayıp kamara sıvısının birikmesiyle glokoma yol açarlar. Tedavide cerrahi olarak lensin çıkartılması gerekmektedir. İris ve silier cisimdeki iltihaplar (iridosiklit), iristen kaynaklanan tümörler ya da iriste gelişecek olan atrofi, iris-kornea açısını tıkayıp glokoma neden olabilirler. Göze gelen küt ya da delici darbeler ön kamarada kanamaya yol açarak, lensin yer değiştirmesine neden olarak ya da korneanın yırtılmasıyla, yırtık olan bölgeden irisin dışarı kaymasıyla iris-kornea açısı kapanabilir. Bu glokomla sonuçlanır.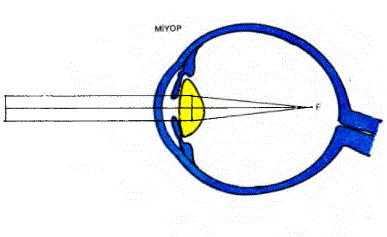
25.57 KORTİZOLLÜ İLAÇLARIN YOL AÇTIĞI GLOKOM: Bazı kimseler, kortizollü göz merhemlerini ya da damlalarını kullandıklarında, açık açılı glokoma benzeyen bir glokoma uğrarlar. Bu ilaçların kullanılması durdurulduğunda, göz içi basıncı normale dönmektedir. Başka amaçlarla ağız yoluyla alman kortizollü ilaçlar daha ender olarak glokoma neden olmaktadırlar. Bir başka hastalık nedeniyle kortizollü ilaçlar kullanması ‘ zorunlu olan hastalarda eğer glokom ya da göz içi basınç artışı gelişiyorsa, hastaların kortizollü ilaçla birlikte gözbebeğini daraltıcı bir ilaç, örneğin “Pilokarpin” kullanmaları gerekmektedir.
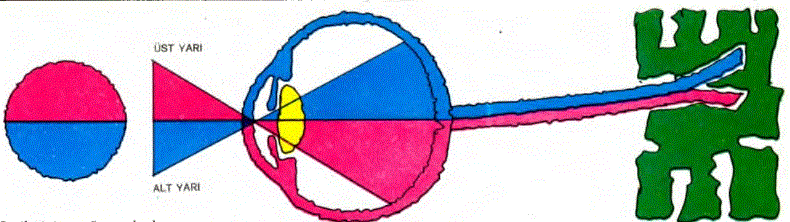
25.58. OPTİK FİZYOLOJİ: Bilindiği gibi yoğunluğu birbirinden farklı olan saydam ortamlardan .geçmekte olan ışrk demetleri kırılırlar. Eğer saydam yüzeye dik olarak gelecek olurlarsa, kırılma olmaz. Bikonveks (iki yüzeyi de dış bükey) bir merceğe gelen paralel ışınlar, merceğin odağına doğru toplanırlar. Gözün lensinden (göz merceği) 6 metre uzakta olan cisimlerden gelen ışınlar paralel olarak kabul edilirler. Bu ışınlar gözün lensine uyum yapmaksızın, retina üzerine odaklaşırlar. 6 metreden daha yakında bulunan cisimlerden gelen ışınlarsa, gözün lensini geçtikten sonra birbirlerinden uzaklaşırlar. Göz, yakından gelen bu ışık dalgalarını retinaya düşürmek için uyum yapmak zorundadır. Uyum için gözün silier cismindeki kaslar kasılarak, silier cismin gözün lensi çevresinde yaptığı halka
küçülür. Bu durumda silier cismin, lensin aşıcı bağlarıyla lense uyguladığı gerilim azalır ve bunun sonucu olarak da lensin her iki yüzeyindeki dış bükeylik artar. Dış bükeyliği artan lens, ışık dalgalarını daha çok kırıp retina üzerindeki bir noktaya odaklar. Göz uyum yapmaksızın paralel gelen ışınları retinaya düşürüyorsa, böyle bir göze “Hipermetrop” göz denir. Hipermetrop bir göz normaldan küçüktür. Bu durumda göz kendisine gelen paralel ışınlara uyum yapmayacak olursa, retinanın arkasına düşen bir noktada odaklayabilir. Retinaya odaklayabilmesi için uyum yapması gerekir. Miyop bir gözse normaldan büyüktür. Bçyle bir göz kendisine gelen paralel ışınlara eğer uyum yapmayacak olursa, retinanın önündeki bir noktaya odaklar .Miyopi ve hipermetropide gözün uyum yeteneği yetersiz kaldığında, uygun mercekler kullanılarak ışınların retinaya odaklanması sağlanır. Normalde göz küreleri 25 yaşma kadar büyürler. Gözün saydam bölümlerinde herhangi bir bozukluk olmaksızın ortaya çıkan kırılma kusurlarına “Ametropi” denilmektedir. Hipermetropi, miyopi ve prespiyopi sık rastlanan ametropı çeşitleridir. Anizometropi denilen durumda her iki gözdeki kırılma kusuru birbirinden farklıdır.
25.59. HİPERMETROPİ: Hipermetropide göz normaldan küçüktür. Bunun sonucu olarak göze paralel gelen ışınlar retinanın gerisinde bir noktada odaklanırlar. Hipermetrop göz lensinin her iki yüzeyindeki dış bükeyliği çoğaltarak, uyum yaparak ışık dalgalarının retinaya odaklanmasını sağlar. Böylece net görünüş elde edilir. Ğözün uyum gücü zayıfladığında retinanın gerisindeki odak, retinaya düşürülmediğinden göz her uzaklıktaki cisimleri net olarak göremez. Hafif hipermetropi vakalarında 6 metreden ötedeki cisimlerin görülmesi normaldir. İlerlemiş hipermetropi vakalarındaysa uzaktaki ve 6 metreden yakındaki cisimlerin görülebilinmesi için göz uyum gücünü kullanmak zorundadır. Yakın görme, tüm uyuma karşın bulanıktır. Uyum gücünün sürekli olarak ve fazla miktarda kullanılması sonucu kişide göz ve baş ağrısı, göz yorgunluğu ve bazen de bulantı gibi yakınmalar ortaya çıkar. Hipermetropik çocuklar kitap okuduklarında yazıları iyi görebilmek için, kitabı gözlerine iyice yaklaştırmak zorunda kalırlar. Bu miyopi ile karıştırılabilir. Unutulmamalıdır ki gözünde kırılma kusuru bulunan çocuklar okumaya ve okula karşı isteksiz kalırlar, Çünkü bazıları kitaptaki yazılan net olarak göremezken, bazıları kara tahtadaki yazılan bile seçemezler. Bu, başarısızlıklarının belkide tek nedeni olarak ortaya çıkar. Göz kusuru giderildikten sonra okula ve okumaya karşı ilgisi düzelmiş, okuldaki başarısı artmış olan çocukların sayısı çok fâzladır. Hipermetropik gözler için her iki yüzeyi dışbükey (bikonveks) olan mercekler kullanılır. İçe şaşılık, çocuklarda sıklıkla hipermetropi ile bir arada bulunmaktadır. Hafif hipermetrop çocuklarda içe şaşılık gelişmedikçe, düzeltici merceklere baş vurulmaz. Ancak hipermetropi ağırsa ve yakın görme bozuksa düzeltici mercekler kullanılması gerekir.
25.60. MİYOPİ (BASİT MİYOPİ): Miyopide göz küresi normalden daha büyüktür. Bunun sonucu olarak da göze gelen ışınlar retinanın önündeki bir noktada odaklanmaktadır. Emetrop ya da hipermetrop bir göz için, gözün uzak noktası sonsuzdayken, miyop bir gözün uzak noktası 6 metreden daha yakın bir uzaklıktadır. Bu yakınlık miyopinin derecesine göre değişmektedir. Miyopluk ne kadar ağırlaşırsa, gözün görebildiği en uzak nokta göze o oranda yaklaşır. Miyopi hiçbir etkene bağlı olmaksızın, 25 yaşma kadar artar. Bu yaştan sonra basit miyopi artık ilerlemesini durdurur. En sık rastlanan yakınma ve belirti miyop kişinin uzaktaki cisimleri net görememesidir. Görme keskinliğinin çoğaltılması için kişi kaşlarını çatabilir. Bu durumda baş ağrısı olabilir. Miyop kimse okuyabilmek için kitabı gözüne çok yaklaştırmak zorunda kalabilir. Düzeltici tedavi olarak’her iki yüzü de içbükey (bikonkav) olan mercekler kullanılır. Bu mercekler göze gelen ışınlan birbirlerinden uzaklaştırarak ışınların retinaya odaklanmasını sağlarlar. Bazı miyopi vakaları gözün saydam ortamlarının kırma gücündeki artıştan kaynaklanmaktadır. Bu tip miyopilere “Refraktif miyopi” denilmektedir. Refraktif miyopilere az rastlanmaktadır.
25.61. İLERLEYİCİ MİYOPİ (DEJENERATİF MİYOPİ-HABİS MİYOPİ): İlerleyici miyopi, miyopiye ek olarak gözün retina, koroid, pupilla, vitre cismi ve sklerasmda dejenerasyonların da bulunduğu vakalara verilen addır. Gözün bütün katlarında genel bir atrofi, incelme vardır. Gözdeki yapıların dejenere olması nedeniyle miyopi kullanılan merceklerle bile tam olarak diizeltilememektedir. Dejenerasyonun derecesiyle miyopi arasında bir paralellik bulunmamaktadır. Bu kişilerde katarakt ve sekonder glokom gelişme riski yüksektir.
25.62. PRESPİYOFİ: Çocuklarda ve gençlerde gözün lensi esnek özelliği nedeniyle uyum mekanizmasında aktif olarak çalışabilmektedir. Ancak yaş ilerledikçe lens sertleşmekte ve esnek özelliklerini kaybetmektedir. Bunun sonucu olarak da gözün uyum gücü azalmaktadır. Bu durum genellikle 40 yaşından sonra ortaya çıkmaktadır. Bu gibi kimseler yakındaki (6 metreden yakın) cisimlere ya da yazılara baktıklarında, net bir görüş elde edemezler. Çünkü gözün lensi esnekliğini kaybetmiş olduğundan, kırıcılığını arttıramaz. Bunun sonucu olarak da ışınlar retinaya odaklanamazlar. Net görebilmek için prespiyopik kişi kitap ya da gazeteyi olabildiğince uzakta tutmaya çalışır. Düzeltici mercek olarak iki tarafı dışbükey olan (bikonveks) mercekler kullanılır. Prespiyopi ilerleyici bir özelliğe sahip olduğundan, belli aralıklarla kullanılan merceğin uygun bir biçimde değiştirilmesi gerekmektedir.
25.63. ASTİGMATİZM: Gözün kırıcı ortamlarından kornea ve lensin bütün meridyenlerinin, aynı kırıcılığa sahip olmamaları sonucu gelişen çarpık görme olayına “Astigmatizm” denilmektedir. Gerek ametrop gözlerde ve gerekse de emetrop gözlerde bir ışık noktasının retinadaki görüntüsü, yine bir nokta biçiminde olmaktadır. Oysa astigmatizmde kırılma kusuru nedeniyle ışıklı bir noktanın retinadaki görüntüsü iki ayrı düzlem de birbirine dik iki çizgi biçiminde olmaktadır. Çizgilerden biri retina üzerinde olduğunda, “Basit astigma” dan söz edilmektedir. Diğer çizgi retinanın arkasına düşmüşse buna, “Basit hipermetrop astigmatizm” denilmektedir. Eğer ikinci çizgi retinanın önüne düşmüşse “Basit miyopi astigmatizmi” adı verilmektedir. Eğer çizgilerin her ikisi de retinanın önündeyse “Bileşik miyopi astigmatizm”den söz edilir. Eğer çizgilerin her ikisi de retinanın arkasındaysa “Bileşik hipermetrop astigmatizm”den söz edilir. Çizgilerden biri retinanın önünde, diğeri de retinanın arkasındaysa “Karışık astigmatizm” durumu ortaya çıkar. Hafif astigmatizm vakalarında belli bir yakınma ortaya çıkmayabilir. Ancak uzun süre okuyan ya da gözünü kullanan kişide baş ağrısı, gözkapakları ve konjunktivada kızarıklık gibi belirtiler gelişebilir. Astigmatizmin düzeltici merceği “Silindirik” mercektir. Bu mercekler çizgilerden birinin yerini değiştirmeden diğerini aynı düzleme getirirler. Silindirik merceğin eksenine dik olarak gelen ışınlar kırılırken, paralel gelen ışınlar kırılmaz. Böylece astigmatizm düzeltilir. Eğer hastada, astigmatizme ek olarak miyopi ve/veya hipermetropi de varsa, bunlara uygun birleştirilmiş mercekler
kullanılır. Buraya kadar sötünli ettiğimiz astigmatizmler düzenli astigmatizmlerdi. Düzensiz astigmatizm denilen olguda, korneada gelişen nedbeler, keratokonus gibi olaylar sonucu korneanın değişik meridyenleri değişik kırıcılıklar kazanarak düzensiz bir astigmatizme neden olurlar. Bu tür astigmatizmlerin düzeltilmesinde kontakt lenslerden yararlanılmaktadır.
25.64.KONTAKT LENS: Son yıllarda gözdeki kırılma kusurlarının düzeltilmesinde gözlük yerine doğrudan doğruya korneaya takılan merceklerin (lens) kullanılması bir hayli yaygınlaşmıştır. Gözlerinde kronik allerjisi ya da iltihabi durumu bulunmayan bir kimse, uyku dışında tüm gün boyunca lensi takabilir. Günümüzde tüm kontakt lensler yapay maddelerden yapılmaktadır. A-Sert kontakt lensler a) Skleral b) Korneal B-Yumuşak kontakt lensler a) Sert skleral lensler: Sert plastik maddelerden yapılmış olup (Polimetil metakrilat) sklera ve korneayı örtecek biçimdedir. Çapları 23-24 mm genişliğinde olup sklera üzerinde geniş bir tabana tutunurlar. Ortada korneaya raslayan optik bölüm vardır. Bu lensler kornea ve konjuktiva yanıklarında simblefaronu önlemede, kirpiklerin içe dönmesiyle oluşabilecek lezyonlardan korneayı korumada kullanılır. b) Sert korneal lensler: Bunlar polimetil metoksi- lat (PMMA) ve selüloz asetat bütirat (CAB) mau delerinden yapılan lenslerdir. Çapları 7.5 (ml^l) ile 13 mm (maksi) arasında değişir. Bu lensler korneaya kapiller çekimle tutunurlar, korneayla lens arasında gözyaşı sıvısı vardır. B-Yumuşak kontakt lensler: Bunlar hidroksietil- metokrilat (HEMA) ya da poliorgonosilokson (silikon) maddelerinden yapılmışlardır. Bu tip kontakt lensler konjuktiva ve korneayla sıkı sıkıya değme durumundadırlar. Lensle kornea arasında gözyaşı yoktur. Kornea metabolizması için gerekli maddeler su geçirgen maddeden yapılmış olan lensin içinden geçerler. Bu lensler 12-15 mm çaplarında olup % 36 – % 72 arasında değişen su içerirler. Kontakt lensler: A- Kozmetik – optik B- Tıbbi-optik C- Tıbbi-terapötik amaçlarla kullanılan kozmetik optik olarak yalnız görme bozukluğunu düzeltmede kalmayıp görüş alanını genişletmesi nedeniyle görüntünün boyutlarını da değiştirerek tam bir görüş sağlar. Akt- ristler, aktörler, balerinler ve sporcular mesleki olarak gözlük yerine kontakt lensi yeğlerler. Tıbbi olarak yüksek miyopi, hipermetropi ve astiğmatiz- mada ayrıca anizemetropi, albinizm ve aniridi, keratakonus gibi durumlarda kullanılır. Tıbbi- te- rapötik olarak özellikle yumuşak tip kontakt lensler ağrılı kornea hastalıklarında, büllöz keratopi- de keratitis sicca (Sjöğren) sendromunda rahatlıkla kullanılır. Kontakt lenslerin kullanımında lenslerin temizliğinin tam yapılması, iyi korunması ve hijyenik koşullar altında göze takılması gereklidir. Uzun süredir lens kullananların hiç olmazsa 6 ayda bir göz hekimi tarafından kontrolü uygundur.
25.65. ŞAŞILIK KONUSUNDA ÖN BİLGİLER: Normal koşullarda her iki gözün baktığı cismin görüntüsü, her iki gözün foveasma düşer. Eğer görüntülerden biri fovea dışında bir noktaya düşüyorsa göz kayıyor, yani şaşılık (strabismus) var demektir. Kaymanın derecesi, her iki gözün optik eksenleri arasında ortaya çıkan açıyla tanımlanır. Kayma yukarı, aşağı, içe ya da dışa olabilir. Çocukların yaklaşık % 3’ünde şaşılık bulunduğu bildirilmiştir. Çocukta şaşılık teşhisi konulur konulmaz, tedaviye başlanmalıdır. Halk arasındaki yanlış bir kanıya göre, çocuk büyüdükçe şaşılığı da düzelmektedir. Bu yanlışın artık terkedilmesi gerekir. 6 aya kadar olan süt çocuklarında hafif göz kaymaları bulunabilir. 6 aylıktan sonra göz kayması hala sürüyorsa, çocuğu şaşı olarak kabul etmek gerekir. Her göz küresini hareket ettiren altı ayrı kas bulunmaktadır. Bunlardan üst rektus kası göz küresini dışa baktırır, alt rektus kası da aşağıya baktırır ve içe bakmasına yârdım eder. Alt oblik kas ise gözü yukarı baktırır, dışa bakmasına yardım eder. îç rektus kası ise gözü içe baktırır. Üst oblik kası gözü aşağı baktırır, dışa bakmasına yardım eder. Normal iki gözle görme (binoküler görme) sırasında bakılan cismin görüntüsü her iki gözün foveasmdan oluşur. Bu iki görüntü beynin görme ile ilgili oksipital lobundaki korteks bölgesine (17. korteks alanı) taşındığında, beyin bu iki görüntüyü tek bir görüntü olarak algılar. Ayrı ayrı oluşan görüntülerin beyin tarafından tek olarak algılanması olayına “Füzyon” denilmektedir. Her iki gözün retinasında görme yönleri birbirinin aynı olan alanlar bulunur. Bu alanlara ya da noktalara “Korrespondan noktalar” denilmektedir. Gözlerden biri kaydığında, bu gözde görüntü foveanm dışında bir bölgeye düşer. Fovea dışındaki bu yerin görme yönü farklı olduğundan, çift görme (diplopi) olayı ortaya çıkar. Bazı vakalarda normal gözdeki foveaya düşmüş olan birbirinden farklı iki görüntü, üst üste olarak görünür. Bu duruma “Konfüzyon” denilmektedir, 6 yaşindan küçük çocuklarda çift görme ya da konfüzyon olayı, şaşılığa bağlı olarak geliştiğinde, kayan gözdeki görüntüyü silmek amacıyla o bölgede bir kör alan oluşturulur. Böylece şaşılıktan kaynaklanan görüntü karışıklığı önlenmiş olur. Bu olaya “Süpresyon” denilmektedir. Bir gözdeki şaşılık uzun süre sürdüğünde, süpresyon mekanizması daha da ön plana çıkıp o gözün görme işlevinde körlüğe yakın bir azalma gelişir. Şaşılıkta içe -kaymaya “Esotropia” (konverjans şaşılık), dışa kaymaya “Eksotropia” (diverjans şaşılık), yukarı kaymaya “Hipertropia”, aşağı kaymaya da “Hipotropia” denilmektedir. Şaşılık vakalarında tedavinin başlıca iki amacı vardır. Bunlardan birincisi kişinin her iki gözünde de iyi bir görme sağlayarak, iki gözle görebilme yeteneğinin (binoküler görüş) kazandırılması, İkincisi de kişinin görüntüsünün düzel- tilmesidir. Bu amaçlara yönelik olarak “Kapatma tedavisi”, gözlük ve cerrahi girişimler uygulanır. Kapatma tedavisinde amaç, görmesi azalan gözün görmesini çoğaltmak için sağlam gözün kapatılarak, kayan gözün görme olayına zorlanmasıdır. Bu tedavi 7 yaşından küçük olan çocuklarda sonuç verebilmektedir.
25.66. KÖRLÜK: Günümüzde dünyada 10 milyon kadar kör bulunmaktadır. Körlüğün çeşitli tanımlamaları yapılmıştır. Biz bunlardan yalnız birini vermekle yetineceğiz. Körlük, bir insanın herhangi bir işte çalışmasını engelleyecek ve onu yaşamı boyunca başka insanlara ve/veya kuruluşlara ve/veya araçlara bağımlı kılacak kadar ağır olan bir görme kaybıdır. Geçmiş yıllarda körlüğün en sık rastlanan nedeni çiçek hastalığıydı. Günümüzdeyse önlenebilir körlüğün en sık rastlanan etkenleri “Trahom”, “Kseroftalmi” ve “Onkoserkiazis infeksiyonu”- dur. Körlüğe yol açan diğer hastalıklar glokom, şeker hastalığı, katarakt, retina dekolmanıdır. Günümüz tıbbının ulaştığı bilimsel ve teknolojik düzey, körlüğe yol açabilecek pek çok göz hastalığını çok erken bir devrede teşhis ve tedavi edebilme olanağını yaratmıştır. Bu olanakların kullanılması kesinlikle belli bir parasal harcamayı gerektirmektedir. Ancak bu harcama sanıldığı kadar fazla değildir. Örneğin Java’da bir çocuğun kseroftalmiden kör olmasının önlenebilmesi için yalnız 12 sentlik A vitaminine gereksinimi vardır. Suudi Arabistan’daysa trahomlu bir hastanın tedavisi için yalnız yarım dolar gerekmektedir. 10 dolarlık bir harcama Pakistan’da yaşamakta olan kataraktlı bir hastanın tedavisi için yeterli olmaktadır. Körlük konusunun en önemli noktalarından biri de, varolan körlerin yaşama kazandırılmalarıdır. Onların bağımlı kişiler olarak değil, aktif insanlar olarak yaşamaları sağlanmalıdır. Bu insanların da günümüz yaşamının ve uygarlığının tüm olanaklarından yararlanmaları sağlanmalıdır.
Ancak bu amaçlara en ileri ülkelerde bile erişilememiştir. Fakat gelecek için çok olumlu çalışmalar hızla sürdürülmektedir. 1825 yılında 16 yaşında kör bir Fransız genci olan “Louis Braille” tarafından ilk kez ortaya atılan ve daha sonra bazı değişikliklerle günümüze kadar ulaşan ve ‘Braille”in adı ile anılan körler alfabesi, görme yeteneğini kaybetmiş insanlara adeta parmakların ucunda yeni gözler yaratmıştır. Braille alfabesinde aşağıdaki tabloda görüldüğü gibi belli bir düzen içinde yerleştirilmiş olan kabartma noktalar belli harf ve sayılara karşılık gelmektedir.
BRAİLLE ALFABESİ

Günümüzde çeşitli elektronik aygıtlar körlerin daha aktif bir yaşam sürdürebilmelerine olanak sağlamaktadır. Konuşan hesap makineleri, her türlü yazıyı dokunma hissiyle okunabilir hale getiren “Ottacon” adlı bir aygıt, körlerin işitme yoluyla pek çok kitabı ve yayını izleyebilmelerini
sağlayan sistemler körlere her geçen gün yeni yeni olanaklar sağlamaktadır. Körlerin iş ve eğlence alanında kullanabilecekleri çeşitli elektronik aygıtları tanıtan uluslararası bir katalog, “Amerikan Körler Kuruluşu” tarafından dağıtılmaktadır. Bu kuruluştan katalog sağlanabilir. Adres: ‘15 West 16 th Street,New York, 10001, ya da 670 Market Street, Room 348, San Fransisco, California 94102 (U.S.A.)
25.67. RENK GÖRME VE RENK KÖRLÜĞÜ: Elektromagnetik spektrumun insan gözünün retinasını uyaran 400-700 mm.’lik bölümü, ışık olarak algılanmaktadır. Renk, ton, doymuşluk ve parlaklığa bağlı olarak ortaya çıkmaktadır. Her cismin belli bir dalga boyunu yansıtması o cismin renk tonunun oluşmasına neden olmaktadır. Bir renk tonunun doymuşluğu o renk tonunun saflığına bağlıdır. Örneğin kırmızı renk, pembeye göre daha doymuştur. Retinadaki koni hücreleri renkli görmeyi sağlarlar. Koni hücrelerinin uyarılmalarıysa basillere oranla daha şiddetli ışığa bağlıdır. Bu nedenle alacakaranlıkta, ay ışığında renkli görme yeteneği azalır. Belli bir ışık dalgası, her tip konide farklı uyarılara neden olur. Ortaya çıkan uyarıların toplamı beyin tarafından belli bir renk olarak algılanır. Renk körlüğü terimi doğru değildir. Çünkü bu gibi kimselerin büyük çoğunluğu normal bir görme keskinliğine sahiptir. Retinada kırmızı, yeşil ve mavi renklere duyarlı üç çeşit koni hücresi bulunur. Her üç çeşit konisi çalışan insanlara “Trikromat”, iki çeşit konisi çalışanlara da “Dikromat” denir. Protanop dikromatlar kırmızı körüdürler. “Tritanop dikro- matlar” genellikle .mavi ve yeşil tonlarıyla turuncu ve pembe tonlarını birbirlerine karıştırırlar. Çeşitli testlerle renk körlüklerinin biçimleri ortaya konulabilir. Bunlar arasında en yaygın olarak kullanılanı “ISHIHARA” kitabıdır. Renk körlüğünün 8-10 yaş gibi erken yaşlarda saptanıp, çocuğun meslek eğilimlerinin ona göre yönlendirilmesi gerekir.